BETTNÄSSEN - ENURESIS
Bettnässer haben ein Krankheitsbild, mit Behandlungsanspruch!
Der wesentlichste Schritt ist die genaue ärztliche Untersuchung ob es sich wirklich um das typische „Bettnässen“ oder ein „Harnverlieren“ handelt. Letzteres hat andere eingrenzbare Ursachen, die in einigen Fällen durch einen operativen Eingriff behoben werden können. Die abklärende Untersuchung muss genau erfolgen und benötigt Zeit! Die „vorschnelle“ Gabe eines Medikamentes ohne vorausgegangene kinderurologische Abklärung ist strikt abzulehnen. An der Kinder- und Jugendchirurgischen Abteilung in der Klinik Donaustadt (ehem. Donauspital – SMZOst) in Wien existiert seit vielen Jahren eine „Bettnässer“ Spezialambulanz (Enuresis Ambulanz), die jeden Donnerstag von 9–12:30 in der Kinderambulanz stattfindet. Um Voranmeldung wird dringlich ersucht (Tel: 01/28802 4350).
Unter Enuresis – „Bettnässen“ - versteht man das nächtliche Einnässen des Kindes nach dem 5. Lebensjahr mit einer Frequenz von mehr als 3 Mal pro Monat. Das betroffene Kind nässt nur in der Nacht ein und besitzt am Tag ein normales Blasenentleerungsverhalten, ohne Anzeichen für organische, neurologische oder andere funktionelle Störungen. Die WHO (1992) klassifiziert die „Enuresis“, also das Bettnässen als eine behandlungsbedürftige Krankheit. Dies bedeutet – in unseren Augen – auch einen wesentlichen Schritt in Richtung der Gewichtung dieses Krankheitsbildes.
Einnässen ist ein häufiges Symptom im Krankengut der Kinderärzte. Aus heutiger Sicht muss man feststellen, dass dem Bettnässen in der medizinischen Fachwelt über lange Zeit nicht genügend Aufmerksamkeit geschenkt wurde. Erst in den letzten Jahren wurden deutliche Fortschritte im Bereich der Diagnostik, den möglichen Ursachen und der Therapie gemacht.
Es existieren unterschiedliche Formen des Einnässens beim Kind, die je nach der Art des Auftretens der Symptome und ihrer Ursachen eingeteilt werden:
Klassifikation des kindlichen Einnässens
- Die typische Enuresis (Bettnässen)
- Die kindliche Harninkontinenz. Hier verliert das Kind auch während des Tages Harn. Somit besteht eine Tagesymptomatik mit oder ohne Nachtsymptomatik!
Bettnässen ist eines der häufigsten Probleme im Kindesalter. Das Problem findet sich bei Buben doppelt so häufig als bei Mädchen. 15 bis 20% aller 5-jährigen Kindern nässen regelmäßig ein, 10-15% aller 6-10 jährigen und 2% der 15-jährigen. Das bedeutet, dass in Österreich etwa 60.000 Kinder jenseits des 5. Lebensjahres von diesem Problem betroffen sind. Jedoch hindert eine verständliche Verschämtheit Eltern wie Kinder daran dieses Leiden einzugestehen. Das ist bedauerlich, denn allein die Erkenntnis mit diesem Problem nicht allein dazustehen, könnte vielen Familien Entlastung bringen. Während in skandinavischen Ländern sehr offen über diese Störung gesprochen wird, ist es in Österreich ein zumeist tabuisiertes und mit Vorurteilen belastetes Thema. Die Folge ist ein massiver Leidensdruck beim betroffenen Kind und seiner Familie. Beliebte Freizeitaktivitäten wie Ferienlager, Zeltlager, Landschulwochen und Übernachten bei gleichaltrigen Freunden werden aus Angst vor Spott gemieden, was wiederum nicht zur Stärkung des ohnehin verminderten Selbstwertgefühles führt. Das Bettnässen verursacht Versagensängste, Schuldgefühle und gestörte Sozialkontakte – die Folge sind Verhaltensstörungen in oft schon problembeladenen Familienverhältnissen.
Etwa 15% der Bettnässer werden pro Jahr von selber „trocken“, der Rest, in diesem Fall die überwiegende Mehrheit, ist mit dem Problem über Jahre konfrontiert.
Ursachen:
Entgegen früherer Annahmen weiß man heute, dass das Bettnässen in der überwiegenden Mehrzahl der Fälle nicht Folge einer psychischen Störung ist. Sondern es ist die Folge einer multifaktoriellen Verzögerung des Reifungsprozesses der Blasenfunktion, der zyklischen Ausschüttung des so genannten antidiuretischen Hormons (ADH; Hormon, das die Harnproduktion vermindert) und des Schlaf – Aufwachmechanismus (Die Spannung der gefüllte Harnblase sollte zum Aufwachen führen).
1. Verzögerung der funktionellen Blasenmaturation (Blasenreifung):
Entwicklung der normalen Blasenkontrolle: Der Säugling uriniert kleine Harnmengen bis zu 20 Mal am Tag. Die Blasenentleerung ist das Resultat eines Spinlareflexes im Sacralbereich, welcher dann auftritt, sobald die entsprechende Blasenfüllung erreicht ist. Die Entleerung erfolgt unwillkürlich. Mit zunehmenden Alter spielt das zentrale Miktionszentrum (Steuerungseinheit im Zentralnervensystem) eine verstärkte Rolle, die Blase stabilisiert sich und die Kapazität erhöht sich. Die Häufigkeit der Blasenentleerungen nimmt ab. Im Alter von 2 Jahren beginnt das Kind ein Blasenfüllungsgefühl zu entwickeln. Im Alter von 4 Jahren hat sich in der Regel ein reifes Blasenentleerungsmuster entwickelt mit altersentsprechender Blasenkapazität.
Üblicherweise setzt die Kontrolle der Ausscheidung in folgender Abfolge ein:
- Nächtliche Stuhlkontrolle, danach
- Stuhlkontrolle am Tag, danach
- Blasenkontrolle am Tag, danach
- Blasenkontrolle in der Nacht.
Bei einem Drittel aller Bettnässer (Enuretiker) wurde neben einer geringen Blasenkapazität auch eine „Blasen – Muskel – Instabilität“, besonders in den Nachtstunden, nachgewiesen. Hier ist vor allem der Muskel für die Blasenentleerung (M. detrusor vesicae) betroffen. Diese so genannte „Detrusorüberaktivität“ (viele Kontraktionen) während des Schlafes führt nach Erreichen der maximalen Blasenkapazität zum Einnässen.
Zusätzlich haben Studien gezeigt, dass die vorhandene Blasenkapazität einen Indikator für das Ansprechen auf Desmopressin (Minirin®) darstellt. Eine herabgesetzte Kapazität findet sich gehäuft bei den Patienten, die auf Desmopressin nicht ansprechen. Das heißt, dass eine genügend große Blasenkapazität vorhanden sein muss, damit die Desmopressin – Behandlung Erfolg hat. Die Blasenkapazität jener Kinder, die während des Schlafes aufwachen um zu urinieren ist deutlich größer als bei den Bettnässern. Das Erreichen einer adäquaten Blasenkapazität stellt einen wesentlichen Faktor für das Erlangen einer normalen Blasenkontrolle dar.
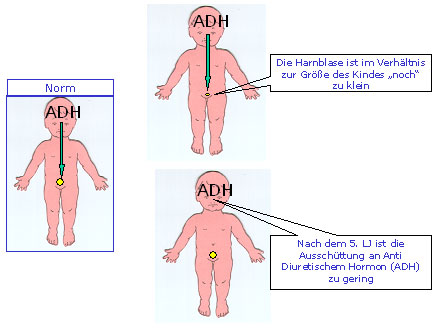
2. Verzögerung in der Entwicklung des circadianen Rhythmus von ADH:
Das Antidiuretische Hormon (ADH) wird vom Hypophysenhinterlappen aus in die Blutbahn (Osmolalität des Blutes, Schmerz, Trauma, Angst, Blasenfüllung, Schlaf) abgegeben. Durch die abendliche Sekretion des antidiuretischen Hormons (ADH) wird die Nachtharnmenge reduziert. Man sollte in der Nacht nur etwa die Hälfte des Tagesharnes produzieren. Ein Mangel an ADH Sekretion resultiert in einer nächtlichen Harnflut, welche die normale Blasenkapazität überschreitet und in bettnässenden Episoden enden kann. Ein Großteil der Enuretiker weist einen erniedrigten ADH-Spiegel im Blut und einen Nachtharn mit niedriger Konzentration auf.
3. Schlaf/Aufwachreaktion:
In der frühen Literatur findet sich eine starke Assoziation zwischen Schlaftiefe und Enuresis. Neuere Studien haben nun keinen Unterschied in der Schlaftiefe zwischen Enuretikern und nicht einnässenden Kindern gezeigt. Auffallend ist jedoch ein beeinträchtigter Aufwachmechanismus auf den Blasendehnungsreiz, der bei Enuretikern möglicherweise verzögert ausreift. Zusätzlich gibt es Hinweise, dass ADH (siehe Punkt 2) auch die Aufwachreaktion bei erhöhter Blasenfüllung fördert.
4. Genetische Faktoren:
Wenn ein Elternteil Enuretiker war, so liegt das Risiko für das Kind auch Enuretiker zu werden bei 44%. Findet sich bei Vater und Mutter eine Enuresis in der Anamnese so liegt das Risiko bei 77%. Bei negativer Familienanamnese liegt das Risiko nur bei 15%. Es konnten in Enuretiker-Familien (mehrere Genererationen von dem Problem betroffen) Enuresis Gene (ENUR1, ENUR2, ENUR3) auf den Chromosomen 12, 13 und 22 nachgewiesen werden, welche einen autosomal dominant Erbgang aufweisen. Auffallend ist, dass gerade Patienten mit einer positiven Familienanamnese eine sehr hohe Ansprechrate (91%) auf eine ADH-Therapie aufweisen.
Diagnostik:
Wesentlich ist, das Bettnässen von der kindlichen Harninkontinenz und anderen Erkrankungen, die mit einer Harninkontinenz einhergehen können, abzugrenzen.
- Anamnese und Status: Eine detaillierte Familienanamnese gibt Auskunft über eine familiäre Belastung mit möglichen genetischen Hintergrund. Fragen über vorangegangene Operationen, Harnwegsinfekte, Hämaturie (Blut im Harn), neurologische Probleme, kongenitale Anomalien sowie über das Blasen- und Stuhlverhalten werden inkludiert.
- Miktionsprotokoll: eines der wichtigsten Instrumente in der Erstdiagnostik und im weiteren Therapieverlauf
Das Miktionsprotokoll stellt eine wesentliche Diagnosehilfe dar. Es werden über 48 Stunden die Uhrzeit bei Miktion, die entleerten Mengen, die Menge und Uhrzeit von Getränken und die Häufigkeit der enurischen Episoden aufgezeichnet. Das Protokoll gibt Aufschluss über die Miktionsfrequenz, das Verhältnis Tagesharnmenge zur Nachtharnmenge (normal: Nachtharnmenge < 50% der Tagesharnmenge), die funktionelle und maximale Blasenkapazität und das Trinkverhalten.

- Harnanalyse (Harnstreifentest; ev. Harnkultur). Hier gilt abzuklären ob nicht beispielsweise ein Harnwegsinfekt vorliegt. Bei „Blasenentzündungen“ ist die Situation anders.
- Sonographie: Beurteilung der Niere, der ableitenden Harnwege und Harnblase mit einer Restharnbestimmung (Kind sollte versuchen die Harnblase komplett zu entleeren. Danach wird geprüft, ob noch Harn in der Harnblase vorhanden ist?).
- Eine weiterführende Diagnostik (Uroflow-EMG, MCU, Endoskopie, Videourodynamik, neurologische und psychologische Begutachtung) ist bei der monosymptomatischen (einziges Symptom und keine weiteren Auffälligkeiten) Enuresis nicht notwendig, sonder nur dann wenn der Verdacht einer anderen Erkrankung mit dem Symptom Harninkontinenz besteht.
Therapie:
Ein Therapiebeginn sollte im Alter von 5 Jahren, d.h. bevor das Kind in die Schule kommt, gestartet werden, unter Berücksichtigung der Wünsche des Kindes als auch die der Eltern. Je motivierter das Kind als auch die Eltern sind das Problem in den Griff bekommen zu wollen, umso höher sind die Therapieerfolge.
1. Pharmakologische Therapie:
- Hormonelle Therapie:
Einem großen Anteil an monosymptomatischen Enuretikern kann durch den Einsatz von Desmopressin geholfen werden. Desmopressin ist ein Analogon von ADH, wirkt antidiuretisch, konzentriert den Harn ohne Einfluss auf die Blasenfunktion oder auf das cardiovaskuläre System. Die Therapieerfolgsrate liegt über 75%, wenn die Blasenkapazität annähernd das altersentsprechende Volumen besitzt (>65%). Bei adäquater Blasenkapazität liegt die Ansprechrate sogar bei 90%. Desmopressin wird heute als Tablette angewendet. Seltene Nebenwirkungen sind Kopfschmerzen und Bauchschmerzen. Eine beschriebene Komplikation bei Überdosierung ist die Wasserintoxikation / Hyponatriämie, daher wird jeder Patient strikt darauf hingewiesen nach Einnahme von Desmopressin nichts mehr zu trinken.
Seit wenigen Monaten ist eben eine neue Applikationsform für Desmopressin auf den Markt gekommen und hat den herkömmlichen Spray abgelöst: Minirin Melt®, ein orales Lyophilisat – eine schnell auflösende „Tablette“, die auf oder unter die Zunge gelegt wird. Der Vorteil dieser Verabreichungsform ist eine höhere Bioverfügbarkeit, eine niedrigere Dosis an Desmopressin ist notwendig mit gleicher Erfolgsrate, wie bei den bekannten Darreichungsformen, eine höherer Compliance und man geht davon aus, dass auch das Risiko der Hyponatriämie geringer ist. 2 Sprühstöße Minirin® Spray (nicht mehr empfohlen) = 1 Tablette 0,2mg = 1 Minirin Melt® 120µg.
Therapieregime: Zu Beginn wird mit 1 Tbl. Desmopressin (Minirin Melt®) gestartet. Fehlt der Erfolg (Erfolg bedeutet eine Reduktion der nassen Nächte um 50%) wird auf 2 Tabletten gesteigert. Nach einer Beibehaltung der Dosis für 6-12 Wochen wird die Therapie ausschleichend reduziert. Für das Lyophilisat gilt folgendes Dosierschema: 1 Minirin Melt® (120µg) vor dem Schlafengehen, falls keine Trockenheit erzielt wird, erfolgt eine Dosissteigerung auf 2 Minirin Melt®. Die erfolgreiche Dosis wird wie bei den anderen Darreichungsformen 6-8 Wochen aufrecht erhalten und danach wird schrittweise auf 60µg reduziert. Ein zu frühes Absetzen oder eine Dosisreduktion führt oft zu neuerlichem Einnässen und bedeutet die Wiederholung des Behandlungsregimes.
Vorteil der Desmopressin-Therapie ist das rasche Erzielen einer „Trockenheit“ und dass dadurch die Kinder schnell an Selbstsicherheit und Selbstvertrauen gewinnen (Schlagwort: Schullandwoche, Skikurs, ...).
- Anticholinergika (Medikamente, die die Impulsübertragung des Nerven auf den Muskel beeinflussen):
Bei Vorliegen einer zu geringen Blasenkapazität kommen Anticholinergika (z.B. Oxybutinin; Ditropan
2. Konditionierung:
Für die Konditionierungstherapie stehen unterschiedliche Produkte zur Verfügung: neben Klingelmatratzen, Klingelhosen auch Alarmklips, die unter der Pyjamahose angebracht werden. Nässe löst den Alarm aus. Damit wird der Aufwachreiz bei Dehnung der Harnblase geschult. Das Kind sollte im Anschluss im wachen Zustand auf die Toilette gebracht und zur Blasenentleerung aufgefordert werden. Vorraussetzung ist eine hoch motivierte Familie, da es am Beginn der Konditionierungstherapie möglich ist, dass „alle Familienangehörige“ bis auf den Bettnässer selbst durch den Alarm aufgeweckt werden. Betnässer unterbrechen oft durch den Alarm ihr Urinieren, ohne dabei aufzuwachen. Wichtig ist, dass mit einem Wirkungseintritt erst nach 6-9 Wochen zu rechnen ist. Nach 6 Monaten wird in bestimmten Untersuchungen über eine 90% Erfolgsrate berichtet. In unserer Spezialambulanz hat sich gezeigt, dass vor allem Kinder über dem 8. Lebensjahr von dieser Maßnahme profitieren.
3. Akupunktur:
In den letzten Jahren kam bei Bettnässern die Laser-Akupunktur zunehmend zum Einsatz. In unserem Krankengut haben besonders die jüngeren Patienten ohne lange Anamnese und ohne zahlreiche Therapiefehlschläge von der Lasertherapie profitiert.
4. Unterstützende Maßnahmen:
- Miktionskalender: Das Führen eines Kalenders in den das betroffene Kind selbstständig nasse oder trockene Nächte einträgt, hat in 10% unseres Krankengutes zu einer Verbesserung bzw. Trockenheit geführt. Das liegt möglicherweise daran, dass das Kind hiermit entsprechend auf die Wichtigkeit der kontrollierten Blasenfunktion aufmerksam gemacht wird.
- Regelung der Flüssigkeitszufuhr: Immer wieder ist anhand der Miktionsprotokolle eine unregelmäßige Getränkeaufnahme mit einer Spitze am späten Nachmittag oder Abend zu bemerken. In solchen Fällen raten wir die Hauptmenge an Flüssigkeit in den Vormittag zu verlagern. Günstig ist es ab 5h die Flüssigkeitszufuhr deutlich zu reduzieren.
- Abendliche oder nächtliche Wecken: Während die einen sagen, dass durch das Wecken das Kind in einem Abhängigkeitsverhältnis gehalten wird, kann es, sollte das Wecken zu trockenen Nächten führen, in manchen Familiensituationen zu einer Entspannung führen und für das Kind stellt es ein Erfolgserlebnis dar. Durch das pünktliche Wecken zur festgelegten Zeit ist die Möglichkeit zum selbstständigen Aufwachen angebahnt. Beim abendlichen Wecken, zu Beginn ca. 2 Stunden nachdem das Kind eingeschlafen ist, kann in der Folge der Zeitpunkt kontinuierlich vorverlegt werden. Wenn das Kind trotz des Weckens regelmäßig nass ist, sollte die Weckprozedur eingestellt werden.
- Das „Tragen von Windeln“ – eine Notlösung: Eine Windel ist oft eine unmissverständliche Aufforderung, diese auch zu gebrauchen. Einigen Kindern geht die Bequemlichkeit vor. Sollte jedoch das Einnässen zu einem enormen Problem innerhalb der Familie angewachsen sein, so kann gerade am Therapiebeginn das weitere Tragen einer Windel die Situation entspannen.
- Schlafzimmer des Kindes: Die Umgebung sollte so eingerichtet sein, dass das Kind in der Nacht problemlos aufstehen und die Toilette aufsuchen kann. Das Kind sollte von seinem Bett aus Licht machen können.
- Psychologische Betreuung: Der nächtlich „ins Bett fließende Urin“ ist schon mit „Tränen“ verglichen worden, die das Kind am Tage nicht weinen konnte (Die Blase ist der Spiegel der Seele / Konfuzius 551-779v.). Dennoch wissen wir heute, im Gegensatz zur früheren Annahmen, dass Bettnässen nur in einem sehr geringen Prozentsatz durch psychische Störungen ausgelöst wird: Vielmehr stellen diese eine Begleiterscheinung dar, die sich aufgrund der Problematik ergeben hat. In Fällen gravierender psychischer Probleme muss eine KinderpsychologIn in die Behandlung eingebunden werden. Wesentlich ist, dass das Kind keinesfalls noch zusätzlichem Druck ausgesetzt ist. Vielmehr benötigt es in dieser Situation Zuspruch und Trost, besonders dann, wenn das Kind ehrgeizig ist und mit dieser Situation nicht klar kommt.
- Sauberkeitserziehung: Nach Etablierung der Wegwerfwindel hat sich der durchschnittliche Zeitpunkt des Beginns der Sauberkeitserziehung deutlich nach hinten verlagert: Während in den 60er Jahren bei 95% aller Kinder noch vor dem ersten Geburtstag mit dem Toilettentraining begonnen wurde, wurden in den 80er Jahren nur noch 10% der Kinder im Alter von 12 Monaten zur Sauberkeit erzogen. Leider wird der Beginn der Sauberkeitserziehung oft von Eltern oder Großeltern festgelegt. Ein Start ist aber dann erst sinnvoll, wenn das Kind freihändig eine Treppe abwärts steigen kann, da erst zu diesem Zeitpunkt die neurologische Ausreifung für die Koordination der Darm- und Blasenfunktion gegeben ist und der Schließmuskel willkürlich kontrolliert werden kann. Das Kind sollte den Zeitpunkt durch sein Interesse für die Ausscheidungen selbst bestimmen. Übermäßiges Sauberkeitstraining fördert den Reifungsprozess nicht.
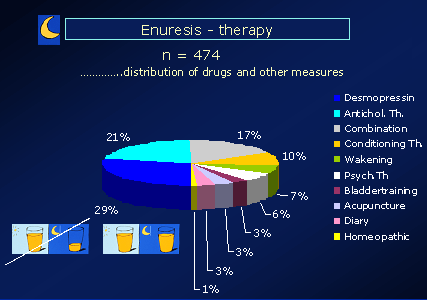
Die durchgeführten Therapien bei Bettnässern an einem kleinen Patientenkollektiv
der Kinder- und Jugendchirurgischen Abteilung der Klinik Donaustadt (ehem. Donauspital – SMZOst)
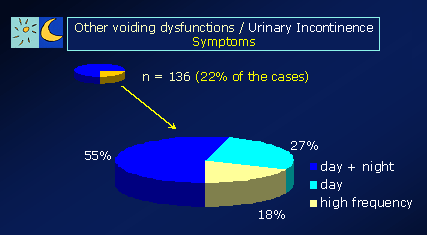
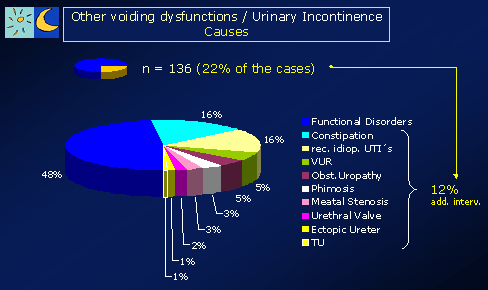
Abschließend ist nochmals zu betonen, dass jedes Kind, das mit dem Symptom des Bettnässens zum Arzt gebracht wird, hinsichtlich anderer Ursachen (in unserem Krankengut über 20% der Patienten einer kindlichen Harninkontinenz (ungewolltes Harnverlieren) abgeklärt werden muss: neurologische Ursachen (z.B. Spina bifida), rez. Harnwegsinfekte (Blasenentzündungen), und Urogenitaltraktmissbildungen (z.B. vesikoureteraler Reflux - VUR, Nierenbeckenabgangsstenosen, Uretermündungsstenosen, pathologische Nieren – Harnleiter - Doppelsysteme, Harnröhrenklappen, Harnröhrenstrikturen, infravesikale Obstruktionen, Phimose etc.). Wir haben beobachtet, dass immer wieder Kinder mit solchen Problemen über lange Zeit erfolglos als „Bettnässer“ behandelt wurden und das eigentliche zugrunde liegende Problem verzögert diagnostiziert wurde.
An der Kinderchirurgischen Abteilung in der Klinik Donaustadt (ehem. Donauspital – SMZOst) existiert seit vielen Jahren eine Bettnässer Spezialambulanz, die jeden Donnerstag von 9–12:30 in der Kinderambulanz stattfindet. Um Voranmeldung wird gebeten (Tel: 01/28802 4350).
Weiterführende Informationen/Studien:
BETTNÄSSEN - ENURESIS: Bettnässer haben ein Krankheitsbild, mit Behandlungsanspruch!
Schon wieder nass! Bettnässen - oder was kann sonst noch dahinter stecken
Harntransportstörungen im Kindesalter
Megaureter - Uretermündungsstenose







